糖尿病とは
糖尿病患者さんの体では、血糖が高くなり尿中に糖があふれ出した状態となっています。
そもそも糖尿病患者さんの、高血糖はなぜ起こるのでしょうか?
食事として摂取したエネルギー源は消化吸収され血管内に入ります。ヒトが生きていくためにはこのエネルギー源が細胞に取り込まれる必要があります。エネルギー源の代表である“糖”を細胞内に入れるために不可欠なものがインスリンです。
糖尿病患者さんの体の中では、血糖値を下げるホルモンである、インスリン分泌の低下とインスリン感受性の低下が認められています。
健康診断の「耐糖能異常」で放置されやすい
糖尿病予備軍=境界型糖尿病とは?
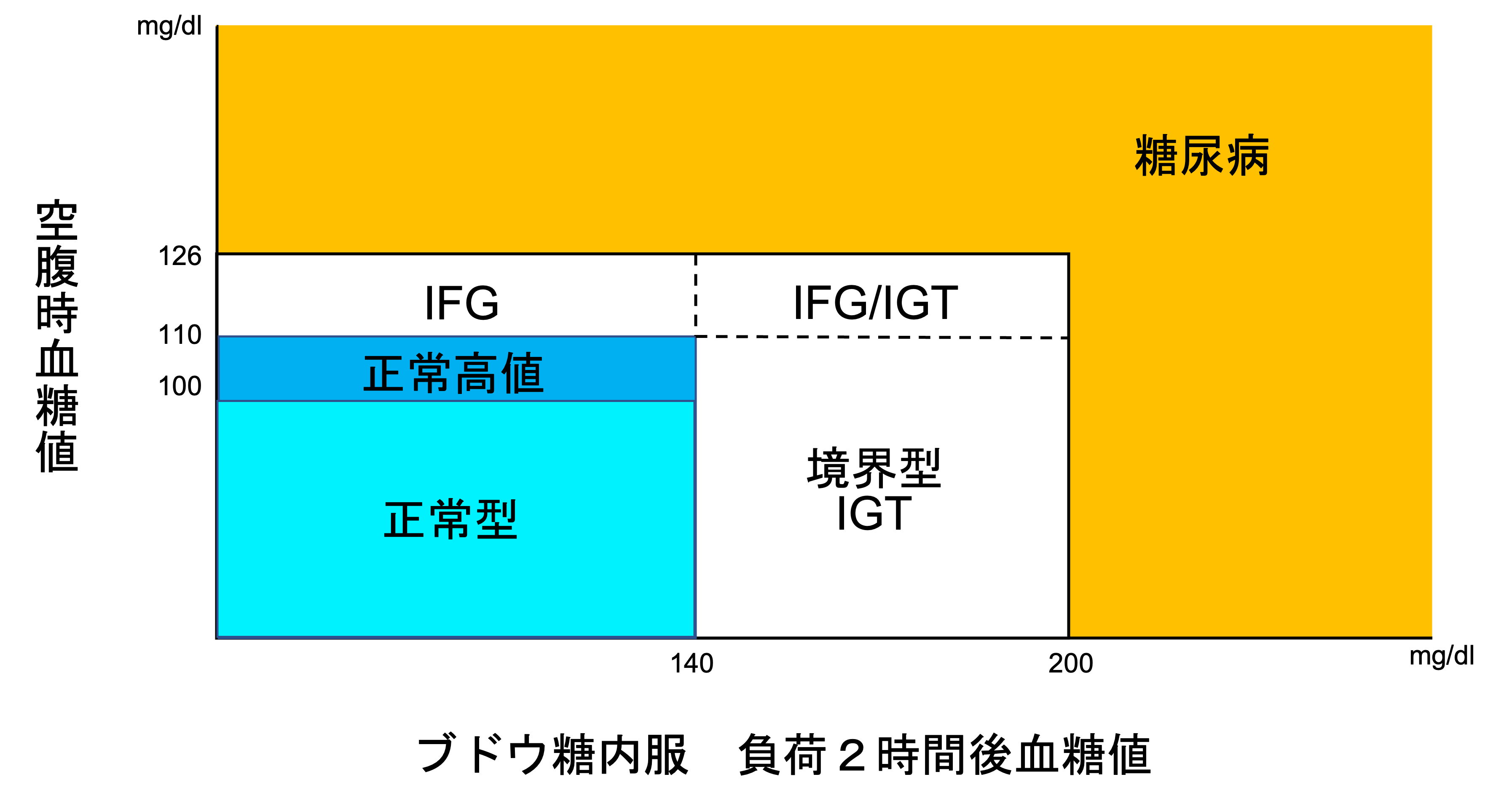
糖代謝異常の判定には以下の血糖値を用います。
- ① 空腹時の血糖値
- ② 75g経口ブドウ糖負荷試験(75gOGTT)2時間値
(検査では75gのブドウ糖が入った炭酸水を飲み、「飲む前・飲んだ後30分・1時間・2時間」に採血して血糖値を調べます)
「境界型」とは図に示すように、空腹時血糖値と75gOGTT2時間値の両方が、「正常型」にも「糖尿病型」にも属さない群を言います。また、境界型には3パターンあります。
- ① IFG(impaired fasting glucose:空腹時血糖異常)
- 空腹時血糖値が110~125mg/dLでOGTT2時間値が140mg/dL未満
- ② IGT(impaired glucose tolerance:耐糖能異常)
- 空腹時血糖値が110mg/dL未満で75gOGTT2時間値が140-199mg/dL
- ③ IFG/IGT :両者の合併
空腹時血糖高値の場合
- 日本のデータでは、空腹時血糖高値群のなかにOGTTでは糖尿病型を示す人が30%以上含まれていたという結果があります。糖尿病へ進行する場合もあり検査をしてリスクの評価をお勧めします。
空腹時は正常型だが、実は食後高血糖がある場合(境界型=IGT)
- 境界型(IGT)では食事のたびに血糖値は急上昇します。この急上昇が動脈硬化が促進する原因とされます。しかし、実際には食後高血糖があっても健診などで採血した空腹時血糖値は正常であるため、食後高血糖が見過ごされているケースもあります。血糖コントロールの別の指標であるHbA1cの測定やOGTTが勧められます。日本でIGTの糖尿病発症率は正常群と比較し6~20倍という報告があり経過観察を行います。
空腹時血糖値が正常高値の場合
- 空腹時血糖値が100~109mg/dLは正常型に入るものの、正常高値と言われます。実はOGTTを行うとそのうち25~40%が境界型や糖尿病型になったという報告もありOGTTが勧められます。
空腹時血糖値が正常型の場合
- 空腹時血糖値が正常型であっても、OGTTの1時間値が180mg/dL以上の場合は180mg/dL未満の人に比べて糖尿病に進行する危険が高いので、境界型に準ずる取り扱いとなり経過をみていく事があります。 両親などご家族で糖尿病の人や、肥満、高血圧症、脂質異常症を合併していて糖尿病以外の動脈硬化のリスクをもっている人も、糖尿病の発症リスクが高く、OGTTが勧められます。
糖尿病の分類と特徴
1型と2型に分類され、95%以上は2型糖尿病です。
日本人に多い糖尿病は2型糖尿病であり生活習慣病の一つです。
エネルギー過剰摂取(食べ過ぎ)やエネルギー消費不足(主に運動不足)によって使用しきれないエネルギーが体内に蓄積する結果、インスリンの効きが弱くなります(インスリン抵抗性)。
効きが弱くなったインスリンですが、血糖を何とかするために膵臓が頑張ってインスリンを多く作るようになります(高インスリン血症)。
当初はインスリンをたくさん作ることで何とかなりますが、いずれ膵臓は疲弊します。膵臓が疲れ切ってしまうと、もはやインスリンを多く作ることができず、膵臓の機能が50%程度まで低下すると糖尿病の状態となります。
1型糖尿病はインスリンを作る膵臓が破壊される病気です。インスリンが出なくなるため、血管内の糖を細胞内に入れることができなくなり高血糖となります。細胞は飢餓状態になっています。
膵臓が破壊される原因は遺伝的な要因やウイルス感染などとされており、生活習慣病である2型糖尿病とは原因が全く異なります。
糖尿病の治療目標
糖尿病治療では血糖コントロールを治療の指標とします。Hb A1cという項目です。これを7%未満にコントロールすることが大きな目標です。
75歳以上の高齢糖尿病患者、65歳以上で認知機能低下や生活自立度の低下している糖尿病患者さんには、8%未満のコントロールが目標になりますが、認知症や低血糖リスクの評価の上で9%未満のコントロールを目標とする場合もあります。
2型糖尿病の治療方法
生活習慣に起因して発症する2型糖尿病の治療の基本は、食事療法と運動療法です。膵臓が作れるインスリン量が低下していても、生活を見直すことでインスリンの働き(効き)は回復することができます(インスリン抵抗性の改善)。
しかし、それでも不十分な場合や、食事療法や運動療法が十分実施できない場合は、糖尿病の合併症(網膜症・腎症・神経症など)を予防するために投薬治療を行います。
2型糖尿病の投薬治療の基本は、効きが弱くなったインスリンの効果をとり戻させる薬(インスリン抵抗性改善薬)です。
最近では様々な経口血糖降下薬が開発され治療の選択肢が増えました。それらを使用しても効果が不十分な場合には血液中のインスリン量を増やすためにインスリン分泌刺激薬を用いる場合がありますが、すでに疲弊した膵臓を無理やり頑張らせているようなものであり、できればその使用は最小限にとどめたい薬剤です。
膵臓にある膵島β細胞(インスリンを産生する細胞)の破壊性病変によってインスリンの不足が進行する1型糖尿病や2型糖尿病であっても著明な高血糖、強度の脱水や体重減少を合併する場合はインスリン注射の適応であり、入院治療を勧めています。また近年インスリンは様々な種類のものが登場していますので治療に難渋する場合には、糖尿病専門医への紹介を行います。

2022.01.24
高血圧とは?分類や検査合併症と治療方法について
血圧値が高いほど、脳卒中、心筋梗塞、心疾患および慢性腎臓病(CKD)の罹患率と死亡率は高く、危険因子の有無により降圧目標を設定します。…

2022.01.26
脂質異常症
血液中のLDL-C(いわゆる悪玉コレステロール)、HDL-C(いわゆる善玉コレステロール)、トリグリセリド(TG;中性脂肪)のうちいずれかが…

2022.01.26
痛風(高尿酸血症)
生活習慣病の1つで、高尿酸血症が続くとその症状の1つとして痛風が現れます。痛風発作時には関節に激烈な痛みが起こり、発熱を伴います(風が吹いた…

2022.01.27
慢性腎臓病(CKD)
世界的に腎疾患による末期腎不全患者が増加しており、透析患者も増加しています。また、慢性の腎疾患は脳血管障害の独立した危険因子であることがわか…